AUTORES
Callow Pueyo S. Máster de Cirugía Bucal e Implantología. Hospital Virgen de la Paloma.
Martínez Rodríguez N. Doctora en Odontología. Profesora del Máster de Cirugía e Implantología. Hospital Virgen de la Paloma. Madrid.
Fernández-Cáliz F. Profesor Departamento de Especialidades Clínicas Odontológicas. Facultad de Odontología. Universidad Complutense de Madrid. Profesor del Máster de Cirugía Bucal e Implantología del Hospital Virgen de la Paloma.
Andrés Veiga, M. Doctora en Odontología. Profesora del Máster de Cirugía e Implantología. Hospital Virgen de la Paloma. Madrid.
Martínez-González JM. Profesor Titular de Cirugía Bucal y Maxilofacial. Facultad de Odontología. Universidad Complutense de Madrid.
RESUMEN
OBJETIVOS: El síndrome de apnea-hipoapnea del sueño (SAHS) supone, debido a su prevalencia (17%) un problema de salud público, especialmente debido a las comorbilidades que acompañan a este síndrome: hipertensión, diabetes, problemas cardiovasculares. El tratamiento convencional suele ser conservador, sin embargo, en casos de intolerancia, existen alternativas quirúrgicas que aumentan la vía aérea, disminuyendo el índice de apneas-hipoapneas (IAH). El objetivo primario de esta revisión sistemática es evaluar y comparar la reducción en IAH entre el avance bimaxilar (AB) y la distracción ósea (DO) y como objetivo secundario valorar las complicaciones surgidas a raíz de la intervención y los cambios volumétricos obtenidos en la vía aérea.
MATERIAL Y MÉTODO: Se realizó una búsqueda sistemática en los motores de búsqueda, Medline, Ebsco y Ovid, desde el año 2000 hasta abril de 2019.
RESULTADOS: Tras aplicarse criterios de inclusión y exclusión, se analizaron 19 referencias, observándose una reducción generalizada del IAH en ambas técnicas quirúrgicas, un aumento considerable de la vía aérea tras ambas intervenciones, especialmente tras la cirugía de avance bimaxilar. Como complicaciones más frecuentes se reflejan las infecciones y los déficits neurosensoriales tanto en AB como en DO.
CONCLUSIONES: Ambas opciones son alternativas quirúrgicas válidas para la reducción del IAH y aumentar el volumen de la vía aérea, sin embargo la literatura encontrada es muy heterogénea y resulta difícil establecer comparaciones y obtener datos fiables para realizar recomendaciones.
INTRODUCCIÓN
El síndrome de apneas-hipopneas del sueño (SAHS) es un cuadro caracterizado por episodios repetidos de obstrucción de la vía aérea superior durante el sueño que producen una somnolencia excesiva, trastornos cognitivos- conductuales, respiratorios, cardíacos, metabólicos e inflamatorios(1).
El SAHS puede ser leve, moderado o grave según el índice de apneas-hipopneas del sueño (IAH) observadas en una polisomnografía (PSG) y definidas como el número de apneas (obstrucciones totales de la vía aérea durante 10 o más segundos) sumados al número de episodios de hipoapneas (obstrucciones parciales de la vía aérea durante de 10 o más segundos), divididos por las horas de sueño(2). Un IAH considerado anormal es mayor a 5 y, según McNichols(3), un IAH entre 5-14,9 se considera como un SAHS leve, mientras que cifras entre 15-29,9 y mayores de 30 se consideran como moderado y grave, respectivamente.
La prevalencia de este síndrome es de aproximadamente de un 4% pero se estima que llegaría a un 17 % incluyendo los SAHS no diagnosticados, por lo tanto, adquiere un carácter de problema de salud pública(4).
En la actualidad se postulan muchos factores etiológicos para el SAHS, entre ellas, la obstrucción de la vía aérea causadas por variaciones anatómicas, como por ejemplo alteraciones craneofaciales como micrognatia, hipertrofia adenoidea, edema de vías aéreas
superiores, volumen pulmonar disminuido y finalmente, obesidad(5).
Los tratamientos para el SAHS pueden ser categorizados en médicos o quirúrgicos, siendo actualmente el gold standard de los tratamientos médicos, el CPAP (continuous negative airway pressure), y el método con el que se trata a la mayoría de los pacientes, ya que, según la revisión sistemática de Cochrane(6) reduce eficazmente la somnolencia y mejora la calidad de vida en pacientes con SAHS leves y moderados. Sin embargo, la adherencia
a este dispositivo es baja, y la tolerancia por parte del paciente, difícil(7).Los tratamientos quirúrgicos de tejidos blandos como uvuloplastias, extirpación de amígdalas, o reducción de la base de la lengua, se caracterizan por un período postoperatorio muy doloroso y tienen un porcentaje limitado de éxito, entre un 40-60 % ya que sólo enfocan una parte del problema, debido a que la obstrucción de la vía aérea no se limita únicamente a
alteraciones en los tejidos blandos(8).
En este aspecto, distintos tratamientos quirúrgicos han sido desarrollados para corregir los posibles obstáculos anatómicos, como cirugías de avance mandibular o bimaxilar. Revisiones sistemáticas llevadas a cabo por Holty y Guilleminault(9) en 2010, demuestran que las cirugías de avance bimaxilar reducen el IAH, mediante un aumento tridimensional de las vías aéreas, limitando el colapso de los tejidos blandos faríngeos, avanzando la lengua, y secundariamente, corrigiendo maloclusiones y mejorando las funciones masticatorias. Sin embargo, este tipo de procedimientos puede dar lugar déficits sensoriales, la cantidad de avance se ve limitada por el método de fijación y según la
inestabilidad del mismo, podría dar lugar a recidivas(10).
La distracción mandibular, por el contrario, crea, incrementalmente, hueso entre dos fragmentos separados, adaptando en el proceso los tejidos blandos, por lo que se postula que las complicaciones neurosensoriales se verían reducidas y que el avance potencial mandibular podría ser mayor, y útil en casos severos de micrognatia(11). Sin embargo, según se observa en la literatura, la distracción ósea se realiza muy frecuentemente en los casos pediátricos, y se limita generalmente, en adultos, al tratamiento quirúrgico de la apnea, en casos de anquilosis mandibular, no existiendo una evidencia científica abundante al respecto, haciendo difícil la obtención de datos contrastados a la hora de escoger entre las dos alternativas. Es por ello, que el objetivo primario de esta revisión sistemática es evaluar y comparar la reducción en IAH entre ambas opciones terapéuticas y como objetivo secundario valorar las complicaciones surgidas a raíz de la intervención y los cambios volumétricos obtenidos en la vía aérea.
MATERIAL Y MÉTODOS
Para la realización de esta revisión se siguió la declaración PRISMA actualizada en 2015(12) (the Preferred Reporting Items for Systematic reviews and Meta-Analyses for Protocols 2015) (PRISMA-P 2015). Como primer paso se estableció una pregunta PICO, tal y como se detalla a continuación:
P (Pacientes): Pacientes no sindrómicos, mayores de 18 años, diagnosticados de SAHS de leve a grave, sin tratamiento quirúrgico previo.
I (Intervención): Cirugía ortognática de avance bimaxilar.
C (Comparación): Distracción mandibular.
O (Resultados): Reducción de IAH, complicaciones postquirúrgicas y cambios volumétricos en vía aérea posterior.
Estrategia de búsqueda
Se realizó una búsqueda en los motores de PubMed (Medline), Ovid y EBSCo, de estudios clínicos aleatorizados (ECAs), estudios clínicos controlados (ECCs), y estudios de cohortes, tanto prospectivos como retrospectivos, desde el uno de enero de 2000 hasta el 3 de abril de 2019, sin limitaciones de idioma. Los términos Mesh seleccionados para introducir en el algoritmo de búsqueda fueron: “sleep apnea”, “maxillomandibular advancement”
y “mandibular distraction”, realizándose posteriormenteuna búsqueda manual y revisión de la bibliografía de los estudios incluidos en dicha revisión. Como criterios de inclusión se estableció que los pacientes fueran mayores de edad, con un SAHS de leve a grave, diagnosticado previamente mediante polisomnografía, sin síndromes, ni tratamiento quirúrgico corrector de la apnea previo, y con un seguimiento mayor de 6 meses.
Se excluyeron aquellos estudios en pacientes pediátricos, aquellos en los que el tratamiento quirúrgico estuviera destinado a corregir anomalías craneofaciales o síndromes, aquellos estudios en los que los pacientes tuvieran antecedentes quirúrgicos de tratamiento de apnea del sueño, los casos clínicos, revisiones de literatura, comunicaciones y capítulos de libros y aquellos estudios en el que el seguimiento no llegara a los 6 meses.
Los datos se extrajeron de manera independiente por 2 revisores, con la ayuda de una hoja de recogida de datos, diseñada para tal fin (Tabla 2). Las variables recogidas fueron índices de apnea-hipopnea pre y postoperatorio medido mediante polisomnografía, complicaciones
postquirúrgicas y cambios volumétricos de la vía aérea.
RESULTADOS
Diagrama de flujo
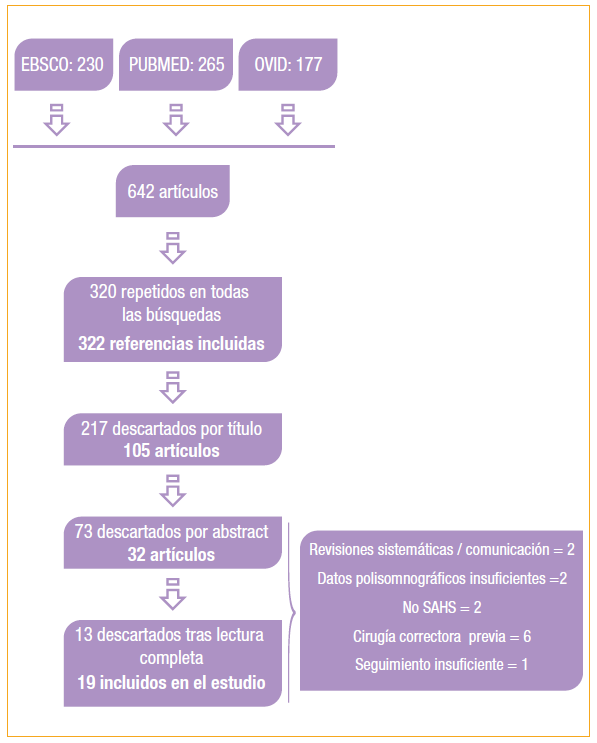
Tras la revisión de la literatura, tanto digital como manual, se obtuvo un total de 642 referencias (230 en EBSco, 265 en Pubmed y 177 en Ovid). De ellas, 320 estaban repetidas por lo que se revisó 322 referencias. Tras la lectura de los títulos se descartaron
217 referencias, bien por ser estudios pediátricos, o por no referirse a la cirugía de avance bimaxilar o distracción ósea, o no tratar sobre la apnea del sueño, ser revisiones sistemáticas, comunicaciones, casos clínicos, o capítulos de libros.
Tras proceder a la lectura de los resúmenes, se desecharon 73 referencias, por no valorar el índice de apnea-hipoapnea, por no registrar una polisomnografía inicial y por ser estudios pediátricos o en pacientes sindrómicos o como corrección estética de anomalías craneofaciales.
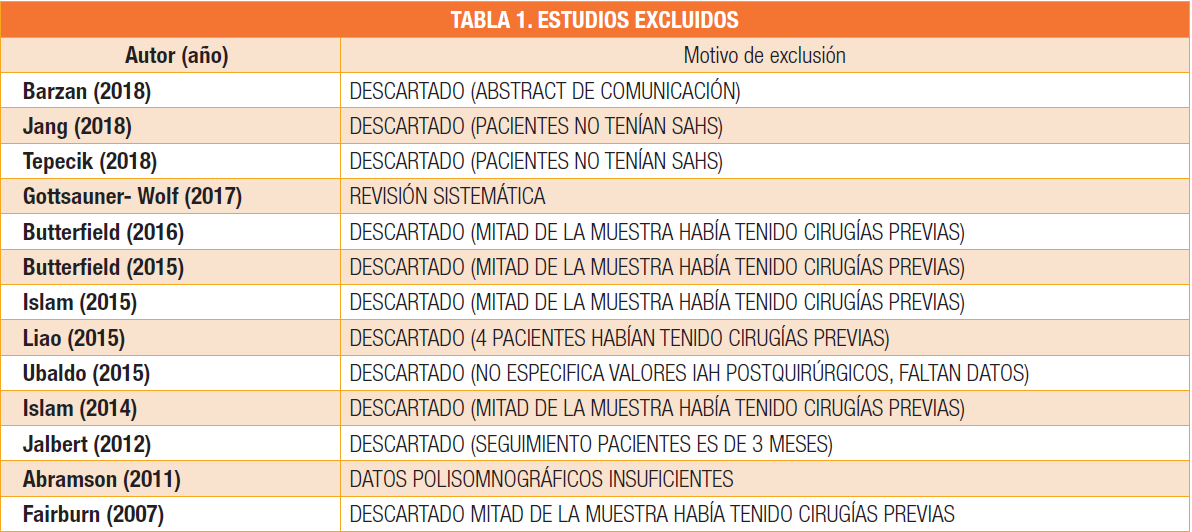
Finalmente se revisaron 32 estudios a texto completo, de los cuales, se descartaron 13 (Tabla 1), por tratarse de estudios en los que el seguimiento era de 3 meses (n=1), estudios cuyos pacientes ya habían sido sometidos a cirugías correctoras de SAHS previas (n=6), estudios en los que sí se realizaba un estudio polisomnográfi co preoperatorio, pero cuyas cifras eran menores de 5, no considerándose paciente con SAHS (n=2), estudios en los que los datos polisomnográficos previos y posteriores eran insufi cientes (n=2) y estudios que se trataban de resúmenes de comunicaciones o revisiones sistemáticas (n=2)
(Fig 1).
Se incluyeron 19 estudios tras la aplicación exhaustiva de criterios de inclusión y exclusión, los cuales se enumeran y detallan en la correspondiente tabla (Tabla 2), realizándose su análisis a continuación.
Análisis Cualitativo
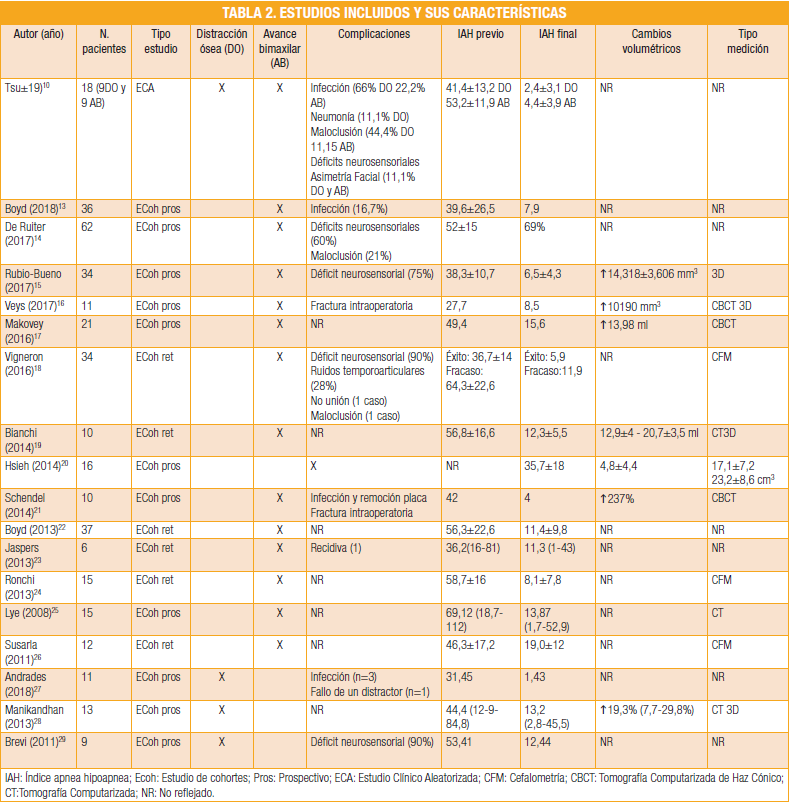
Se procederá al análisis de las publicaciones conforme a su fecha de publicación, empezando por el más reciente, un estudio clínico aleatorizado llevado a cabo por Tsui y cols 10, en el que se realizan ambos procedimientos, distracción ósea y avance bimaxilar en una muestra de 18 pacientes, valorándose la reducción del IAH postoperatorio, siendo ligeramente superior la reducción en el grupo de la distracción ósea. Las principales
complicaciones postquirúrgicas fueron infección (66% en DO y 22,2% en AB), maloclusión (44,4% DO y 11,1% AB) y asimetrías. Los cambios volumétricos no fueron reflejados.
Poco antes, Boyd y cols(13) realizaron un estudio prospectivo sobre 36 pacientes en el que el avance bimaxilar daba lugar a una reducción del IAH de 31,7, siendo la principal complicación la infección, en un 16,7%, pero los cambios volumétricos no fueron reflejados.
De Ruiter y cols(14), por su parte, llevaron a cabo otro estudio prospectivo, en el que el IAH se redujo un 69% mediante el avance bimaxilar, ocurriendo un déficit neurosensorial en más de la mitad de los pacientes (60%) así como maloclusiones como complicaciones principales. De nuevo los cambios volumétricos no fueron reflejados.
En cambio, Rubio-Bueno y cols(15) sí refl ejan dichos cambios volumétricos, obteniendo un aumento de 14,318 ±3,606 mm3 y una reducción media de IAH de 31,8, mediante avance bimaxilar en un estudio llevado a cabo sobre 34 pacientes, cuya complicación más frecuente fue el déficit neurosensorial (75%).
Veys y cols(16) no encuentran complicaciones postoperatorias, sino una fractura intraoperatoria al realizar avance bimaxilar en uno de sus pacientes, en su estudio prospectivo sobre 11 pacientes, en los que la reducción media del IAH es de 19,2 y el
aumento volumétrico de la vía aérea es de media 10,190 mm3.
Makovey y cols(17) tampoco refl ejan complicaciones, y el avance bimaxilar realizado en su estudio resulta en una reducción del IAH de 33,8 y un aumento de volumen de la vía aérea de 13,98ml, medido mediante CBCT.
Vigneron y cols(18) en su estudio retrospectivo, dividen a los pacientes (n=34) en dos grupos, éxito y fracaso del avance bimaxilar, en el que el grupo de éxito obtiene una reducción de IAH de 30,8 de media, reflejan varios tipos de complicaciones como déficits neurosensoriales, ruidos temporoarticulares y maloclusión y no unión de los fragmentos (1 caso respectivamente). En este caso no se reflejan cambios volumétricos ya que se realizan una cefalometría.
En el estudio de Bianchi y cols(19), no reflejan complicaciones, pero describe un aumento de volumen de 12,9±4 a 20,7±3,5ml y cambios en el IAH de 56,8±16,6 a 12,3±5,5, tras la realización de avance bimaxilar sobre 10 pacientes.
Hsieh y cols(20), sobre una muestra similar (n=16), en un estudio prospectivo, obtienen una reducción similar del IAH de 35,7 ±18 a 4,8±4,4, y un aumento de la vía aérea tras realizar avance bimaxilar, de 17,1±7,2-23,2±8,6 cm3, y en el cual no se reflejan
complicaciones.
Schendel y cols(21) por su parte, también refuerzan esta reducción, obteniendo, sobre 10 pacientes, una reducción del IAH de 38, y un marcado aumento de volumen de vía aérea, un 237%. En este estudio se describe la infección de una de las placas y su posterior retirada y una fractura intraoperatoria.
Boyd y cols(22), con una muestra mayor, 37 pacientes, reflejan un cambio en el IAH de 56,3±22,6 a 11,4±9,8, sin embrago no reflejan ni complicaciones ni cambios volumétricos.
En el caso de Jaspers y cols(23), se da una recidiva en uno de los casos, de 6 pacientes y el IAH postoperatorio se reduce menos de lo esperado, de 36,2 (16-81) a 11,3 (1-43), tras el avance bimaxilar.
Ronchi y cols(24) describen una reducción mayor, con una muestra retrospectiva mayor, de 15 pacientes, del IAH, tras el avance bimaxilar: 58,7±16 a 8,1±7.8.
Lye y cols(25), por el contrario, realizan un estudio prospectivo con el mismo número de pacientes, y obtienen, tras el avance bimaxilar, una reducción considerable del IAH, de 69,12(18,7-112) a 13,87 (1,7-52,9), aunque a pesar de realizar un CT no describen cambios volumétricos.
Susarla y cols(26), no realizan un CT, sino una cefalometría y obtienen, sobre 12 pacientes, retrospectivamente, una reducción del IAH de 46,3±17,2 a 19,0±12, tras el avance bimaxilar.
Andrades y cols(27), tras realizar procedimientos de distracción ósea mandibular, en 11 pacientes, tras los cuales, falla uno delos distractores y hay infecciones en 3 casos, obtiene una reducción de 30,02 del IAH.
Manikandhan y cols(28), sobre una muestra similar, 13 pacientes, realizan distracción ósea mandibular no describen complicaciones, un aumento de volumen de 19,3 % y una reducción de 31,2 del IAH.
Por último, Brevi y cols(29) también realizan procedimientos de distracción ósea mandibular, sobre 9 pacientes, manifestándose un déficit neurosensorial en la mayoría de los pacientes (90%) y obteniendo una reducción de 40,97 del IAH.
DISCUSIÓN
Con el aumento de la prevalencia del síndrome de Apnea- Hipoapnea del sueño, surge la necesidad de trazar alternativas quirúrgicas claras en aquellos casos en los que el tratamiento convencional y conservador con dispositivos de reposicionamiento mandibular o CPAP no es posible. El avance bimaxilar, realizando una osteotomía de Le Fort I y osteotomías bilaterales sagitales mandibulares simultánea está considerado como el
“gold standard” y es la alternativa quirúrgica más evidenciada9.
Asimismo, la distracción ósea también se posiciona como una alternativa favorable, especialmente en casos de que el avance mandibular exceda las posibilidades de la cirugía ortognática.
Sin embargo, y tras la realización de la presente revisión sistemática, se han apreciado diversas limitaciones y a la hora de establecer datos de calidad metodológica adecuada, principalmente debido a la heterogeneidad de los datos recogidos que hace especialmente difícil elaborar algún tipo de recomendación o evidenciar o favorecer una alternativa terapéutica sobre la otra.
Dicha heterogeneidad se observa a distintos niveles: según varios estudios, el avance mandibular o maxilomandibular da lugar a un avance del hueso hioides lo cual produce cambios en la vía aérea y tiene, presumiblemente, repercusiones sobre el IAH, sin embargo, en la mayoría de los estudios, y aunque se realicen pruebas complementarias tridimensionales (CBCT; CT con reconstrucción 3D), estos cambios volumétricos no están
reflejados20. En los estudios que sí reflejan estos cambios, las referencias escogidas para realizar las mediciones, no coinciden en ninguno de los casos, ni mucho menos la unidad de medida para describirlos, ya que varios estudios escogen ml como medida de volumen en vez de mm3 o cm3 (15-17,1-21,25,28).
Estas mediciones postoperatorias, tanto aquellas correspondientes a los cambios volumétricos, como los registros polisomnográficos son realizadas en un tiempo variable tras la cirugía, se han observado (y descartado) estudios con muy poco seguimiento (3 meses) hasta estudios con un seguimiento a largo plazo razonable, tras una cirugía que afecta a todo el macizo maxilofacial, como 8 años. La importancia del tiempo transcurrido desde la realización de la cirugía hasta el registro posterior se explica con
el aumento progresivo del IAH tras la cirugía. Factores como el envejecimiento fisiológico, el aumento progresivo de grasa corporal, comorbilidades como hipertensión, insuficiencias respiratorias, pueden modificar las cifras de IAH, hasta dar lugar a una recidiva. Vigneron y cols(18) refl ejaron este aumento progresivo del IAH en su estudio, en que realizaban los controles tras 6 meses, 1 y 3 años, y el porcentaje de éxito clínico de la intervención a los 3 años se situaba en un 27,65, siendo el inicial un 57%.
A lo largo de esta revisión, se han observado estudios prospectivos con tasas de éxito muy altas (80-100%), muestras poblacionales muy reducidas y poco tiempo de seguimiento, por lo sería interesante realizar el seguimiento de dichos estudios y verificar dichas tasas, para establecer un criterio de éxito más definido a largo plazo(21-24).
Asimismo, se ha encontrado una gran cantidad de estudios, eminentemente de avance bimaxilar, en que no se realiza únicamente la técnica estandarizada de Le Fort I maxilar y osteotomías sagitales bilaterales mandibulares, sino que se combinan con una variedad de técnicas correctivas de tejidos blandos, como resección de amígdalas, resección lingual, uvuloplastias, avance geniogloso, genioplastias, etc(13-26). Como bien se reflejaba anteriormente, el SAHS es multifactorial y no responde únicamente a la cirugía de tejidos blandos o de tejidos duros, sin embargo, y en aras de una mayor claridad deberían realizarse los estudios permanentes comparando y combinando las distintas técnicas,
para sí establecer protocolos y posibles procedimientos combinados que den lugar a un éxito mantenido a largo plazo, aunque según el único estudio incluido en esta revisión que valora los procedimientos de avance bimaxilar, uvulopalatofaringoplastia y ambos procedimientos combinados, la técnica que obtiene mejores resultados es únicamente el avance bimaxilar(22).
En cuanto a la comparación entre ambas técnicas, resulta complicado realizarlo sin poseer una técnica de avance bimaxilar o de distracción ósea estandarizada. De los 4 estudios de
distracción ósea encontrados, no realizados en pacientes ni pediátricos o sindrómicos (ya que la distracción ósea no está tan justificada en adultos), tanto el procedimiento quirúrgico ha sido distinto, desde la retirada inmediata del distractor y la fijación con miniplacas del hueso neoformado (floating bone) hasta el procedimiento más convencional manteniendo el distractor hasta que la fractura se estabilice, así como el distractor utilizado (uni o bidireccional ) y el tratamiento ortodóntico posterior(10,27-29).
En líneas generales, y tras la revisión de la literatura, los resultados de ambas técnicas, en lo que respecta a la reducción del IAH, son equiparables, lo cual se encuentra respaldado mediante el único estudio incluido en esta revisión, que compara simultáneamente la distracción ósea y el avance bimaxilar, realizado por Tsui y cols(10), que no encuentran, en su estudio clínico aleatorizado, diferencias estadísticamente significativas en el parámetro de la reducción del IAH entre ambas técnicas. Respecto a los cambios volumétricos, únicamente un estudio de distracción ósea los describe, un aumento del volumen del 19,3%, por lo que no es posible sacar conclusiones ante datos tan reducidos. Las complicaciones postoperatorias reflejadas con mayor frecuencia son el déficit neurosensorial en el caso de la cirugía de avance bimaxilar y en caso de la distracción ósea, la infección y el fracaso de unión entre los dos fragmentos, lo que da lugar a maloclusiones. El déficit neurosensorial también se registra en los estudios de distracción ósea, pero al incluir sólo tres estudios de la misma, sería necesario disponer de más datos para poder
afirmar que la distracción ósea es el procedimiento de elección para evitar daños neurosensoriales.
Por último, mencionar que la mayoría de los estudios incluidos en la presente revisión son estudios retrospectivos, los cuales poseen una mayor tendencia a sesgarse debido a la existencia de factores de confusión, en este caso, muestras limitadas, resultados muy sensibles no sólo a la técnica quirúrgica utilizada sino al tratamiento ortodóncico posterior, y al poco seguimiento de los casos. Para que el tratamiento de la apnea tenga éxito es
fundamental localizar la causa de la obstrucción, ya sea tratando tejidos blandos, tejidos duros o ambos, en cualquier caso, el tratamiento es individualizado y hecho precisamente a medida, y en ello radica la dificultad de estandarizar y protocolizar las intervenciones quirúrgicas, por lo que obtener datos evidenciados y demostrables requerirá de un mayor número de casos, de características similares y un seguimiento a largo plazo.
CONCLUSIONES
Las técnicas de distracción ósea y avance bimaxilar parecen ofrecer resultados similares en cuanto a la reducción del IAH, por lo que ambas son alternativas válidas en el tratamiento del SAHS, aunque la literatura evaluada al respecto no posee la calidad metodológica necesaria para inclinarse por una u otra. El tratamiento quirúrgico del SAHS debe estar enfocado a ser multifactorial y ofrecer el menor número de complicaciones postoperatorias,
manteniéndose estable a largo plazo.
Bibliografía
1. Anitua, E. Relación entre desgaste dental severo y síndrome de apnea-hipoapnea del sueño (SAHS). Cient. Dent. 2018; 15; 3: 167-72.
2. Ruehland WR, Rochford PD, O’Donoghue FJ, Pierce RJ, Singh P, Thornton AT. The new AASM criteria for scoring hypopneas: impact on the apnea hypopnea index. Sleep 2009; 32: 150–7.
3. McNicholas WT. Diagnosis of obstructive sleep apnea in adults. Proc Am Thorac Soc. 2008;5:154–60.
4. Lloberes P, Durán-Cantolla J, Martínez-García MÁ, Marín JM, Ferrer A, Corral J, Masa JF, Parra O, Alonso-Álvarez ML, Terán-Santos J. Diagnosis and treatment of sleep apnea- hypopnea syndrome. Archivos de Bronconeumología((English Edition)). 2011 Jan 1;47(3): 143-56.
5. Jordan AS, McSharry DG, Malhotra A. Adult obstructive sleep apnoea. Lancet 2014;383: 736–47.
6. Giles TL, Lasserson TJ, Smith BJ, et al. Continuous positive airways pressure for obstructive sleep apnoea in adults. Cochrane Database Syst Rev 2006; CD001106.
7. Weaver TE, Grunstein RR. Adherence to continuous positive airway pressure therapy: the challenge to effective treatment. Proc Am Thorac Soc 2008; 5: 173–8
8. Stuck BA, Ravesloot MJL, Eschenhagen T, de Vet HCW, Sommer JU. Uvulopalatopharyngoplasty with or without tonsillectomy in the treatment of adult obstructive sleep apnea – A systematic review. Sleep Med. 2018 Oct;50: 152-65.
9. Holty JE, Guilleminault C. Maxillomandibular advancement for the treatment of obstructive sleep apnea: a systematic review and metaanalysis. Sleep Med Rev 2010; 14: 287–97.
10. Tsui WK, Yang Y, Cheung LK, Leung YY. Distraction osteogenesis as a treatment of obstructive sleep apnea syndrome: A systematic review. Medicine (Baltimore). 2016; 95(36): e4674.
11. Leung Y, Lai K. Management of obstructive sleep apnoea: an update on the role of distraction osteogenesis. Curr Opin Otolaryngol Head Neck Surg. 2018 Aug; 26(4): 214-220
12. Moher D, Liberati A, Tetzlaff J, Altman DG, PRISMA Group: Preferred reporting items for systematic reviews and meta-analyses: the PRISMA Statement. BMJ 2009, 339: 2535.
13. Boyd SB, Chigurupati R, Cillo JE Jr, Eskes G, Goodday R, Meisami T, Viozzi CF, Waite P, Wilson J. Maxillomandibular Advancement Improves Multiple Health-Related and Functional Outcomes in Patients With Obstructive Sleep Apnea: A Multicenter Study. J Oral Maxillofac Surg. 2019 Feb;77(2): 352-370
14. de Ruiter MHT, Apperloo RC, Milstein DMJ, de Lange J. Assessment of obstructive
sleep apnoea treatment success or failure after maxillomandibular advancement. Int J Oral Maxillofac Surg. 2017 Nov;46(11): 1357-62.
15. Rubio-Bueno P, Landete P, Ardanza B, Vázquez L, Soriano JB, Wix R et al. Maxillomandibular advancement as the initial treatment of obstructive sleep apnoea: Is the mandibular occlusal plane the key? Int J Oral Maxillofac Surg. 2017 Nov;46(11):1363-71
16. Veys B, Pottel L, Mollemans W, Abeloos J, Swennen G, Neyt N. Three-dimensional
volumetric changes in the upper airway after maxillomandibular advancement in obstructive sleep apnoea patients and the impact on quality of life. Int J Oral Maxillofac Surg. 2017 Dec; 46(12): 1525-32.
17. Makovey I, Robinson A, Aronovich S. Maxillomandibular Advancement Surgery for Patients Who Are Refractory to CPAP: A Preliminary Report. J Oral Maxillofacial Surg 2015 Sep 1;73(9): e22-3.
18. Vigneron A, Tamisier R, Orset E, Pepin JL, Bettega G. Maxillomandibular advancement for obstructive sleep apnea syndrome treatment: Longterm results. J Craniomaxillofac Surg. 2017 Feb;45(2):183-91.
19. Bianchi A, Betti E, Tarsitano A, Morselli-Labate AM, Lancellotti L, Marchetti C. Volumetric three-dimensional computed tomographic evaluation of the upper airway in patients with obstructive sleep apnoea syndrome treated by maxillomandibular advancement. Br J Oral Maxillofac Surg 2014;52: 831–7.
20. Hsieh YJ, Liao YF, Chen NH, Chen YR. Changes in the calibre of the upper airway and the surrounding structures after maxillomandibular advancement for obstructive sleep apnoea. Br J Oral Maxillofac Surg. 2014 May;52(5): 445-51.
21. Schendel SA, Broujerdi JA, Jacobson RL. Three-dimensional upper-airway changes with maxillomandibular advancement for obstructive sleep apnea treatment. Am J Orthod Dentofacial Orthop 2014; 146: 385– 93.
22. Boyd SB, Walters AS, Song Y, Wang L. Comparative effectiveness of maxillomandibular
advancement and uvulopalatopharyngoplasty for the treatment of moderate to severe obstructive sleep apnea. J Oral Maxillofac Surg 2013 Apr; 71(4): 743-51
23. Jaspers GW, Booij A, de Graaf J, de Lange J. Long-term results of maxillomandibular
advancement surgery in patients with obstructive sleep apnoea syndrome. Br J Oral Maxillofac Surg 2013; 51: e37–9.
24. Ronchi P, Novelli G, Colombo L, Valsecchi S, Oldani A, Zucconi M, et al. Effectiveness of maxillo-mandibular advancement in obstructive sleep apnea patients with and without skeletal anomalies. Int J Oral Maxillofac Surg 2010; 39: 541-7.
25. Lye KW, Waite PD, Meara D, Wang D. Quality of Life Evaluation of Maxillomandibular
Advancement Surgery for Treatment of Obstructive Sleep Apnea. J Oral Maxillofac Surg 2008 May;66(5): 968-72.
26. Susarla SM, Abramson ZR, Dodson TB, Kaban LB. Upper airway length decreases after maxillomandibular advancement in patients with obstructive sleep apnea. J Oral Maxillofac Surg. 2011 Nov; 69(11): 2872-8.
27. Andrade NN, Mathai PC, Ganapathy S, Aggarwal N, Rajpari K, Nikalje T. Pre-arthroplastic mandibular distraction osteogenesis for the correction of OSA in TMJ ankylosis: a prospective observational study of 25 cases. Oral Maxillofac Surg. 2018 Dec; 22(4): 409-18.
28. Manikandhan R, Lakshminarayana G, Sneha P, Ananthnarayanan P, Naveen J, Sailer HF. Impact of mandibular distraction osteogenesis on the oropharyngeal airway in adult patients with obstructive sleep apnea secondary to retroglossal airway obstruction. J Maxillofac Oral Surg. 2014 Jun; 13(2): 92-8
29. Brevi BC, Toma L, Magri AS, et al. Use of the mandibular distraction technique to treat obstructive sleep apnea syndrome. J Oral Maxillofac Surg 2011; 69:566–71.